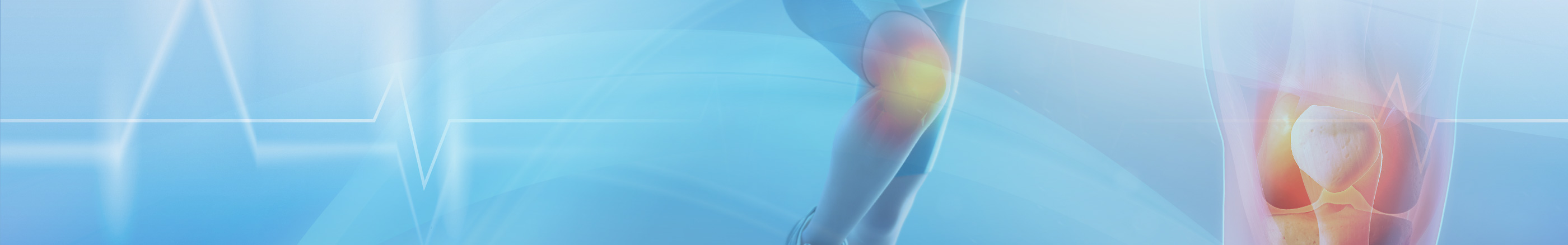
CARTILAGINE: CONDROPATIA DEL GINOCCHIO
Che cosa è
Come ebbe modo a dire Hunter già nel 1743 “La cartilagine ulcerata è qualcosa di fastidioso: una volta distrutta non si ripara”. Con i dovuti limiti quest’affermazione è purtroppo vera.
La cartilagine ialina articolare, infatti, è un tessuto connettivo avascolare, non è innervata, non presenta sistema linfatico e ha scarsissima cellularità. Insieme a queste caratteristiche bisogna ricordare inoltre che il tessuto cartilagineo, al pari di quello nervoso, è altamente specializzato, richiede molto tempo per generarsi e per organizzarsi nella forma matura e, quindi, è difficilmente sostituibile.
Le lesioni cartilaginee possono avere una duplice eziologia.
Le lesioni traumatiche sono le lesioni tipiche dei giovani, dovute a eventi traumatici come cadute, contusioni, distorsioni, lussazioni e fratture articolari del ginocchio. Soprattutto nei traumi distorsivi più gravi si possono associare lesioni del Legamento Crociato Anteriore (LCA), dei Menischi e dei Legamenti Collaterali. Le lesioni cartilaginee post-traumatiche in caso di frattura sono dovute non solo all’evento traumatico ma anche alle procedure chirurgiche necessarie per stabilizzare eventualmente i capi ossei fratturati.
Le lesioni degenerative seguono il decorso normale di tutti i tessuti dell’organismo degenerando nel corso del tempo per usura e ridotta capacità di riparazione. Per la cartilagine articolare questi motivi sono ancora più importanti. Oltre all’età, quindi, altri fattori che favoriscono una degenerazione della cartilagine sono una instabilità di ginocchio (come nei casi di rottura del LCA non trattati, meniscopatie), deviazioni congenite della tibia e del femore con lesioni cartilaginee limitate solo ad un compartimento (ginocchio valgo e ginocchio varo), patologie reumatologiche (come l’artrite reumatoide, l’artrite psoriasica), microtraumi ripetuti (lavori ed attività usuranti), il peso corporeo (maggiore il peso, maggiore la pressione sulla cartilagine), il sesso (più frequente nelle donne) e l’ereditarietà.
Esistono varie classificazioni delle lesioni cartilaginee. Una delle più importanti e semplici (sebbene si basi sul reperto artroscopico) è quella di Outerbridge:
- I GRADO: cartilagine molle ed edematosa.
- II GRADO: lesione superficiale di diametro ≤ 1,5 cm.
- III GRADO: lesione a tutto spessore di diametro > 1,5 cm.
- IV GRADO: esposizione dell’osso sub condrale.
In generale, comunque, si parla di condropatia quando si vuole indicare una lesione della cartilagine articolare superficiale, inferiore al 50% dello spessore totale, suscettibile di un trattamento conservativo. Le lesioni cartilaginee, più gravi di una condropatia, possono necessitare di un intervento chirurgico mirato .
Le lesioni della cartilagine degli strati superficiali, non interessando un tessuto con vasi capillari all’interno, non sono propensi all’autoriparazione del danno (non ci sono cellule mesenchimali ed infiammatorie che provengono dal sangue) e di conseguenza rimangono non guarite e possono evolvere.
Quando la fessurazione della cartilagine interessa invece gli strati più profondi (fino all’osso sub condrale), dove sono presenti i vasi sanguigni nutritizi, è possibile osservare un tentativo di cicatrizzazione da parte delle cellule del sangue: la cartilagine che viene formata, però è di tipo fibroso, mal organizzata, e, quindi, con caratteristiche diverse da quella nativa ialina. Per questi motivi la cartilagine fibrosa, pur essendo il risultato istologico di molti trattamenti chirurgici, va incontro a rapido deterioramento.
L’artrosi è la naturale evoluzione della condropatia.
Come si manifesta
Il dolore è il primo sintomo di una condropatia del ginocchio. Le lesioni cartilaginee, infatti inducono un cambiamento nella composizione chimica del liquido articolare (detto liquido sinoviale) che conduce ad uno stato infiammatorio dell’articolazione. L’infiammazione sinoviale porta ad una maggiore produzione di liquido (gonfiore articolare). Il dolore caratteristico nelle condropatie di ginocchio si presenta al mattino dopo il riposo notturno e a fine giornata, per l’aumento dell’edema e dell’infiammazione dovuto ai microtraumi della deambulazione e del movimento.
A causa del dolore e dell’edema che a volte può comparire, il paziente può lamentare anche una riduzione dell’ampiezza del movimento e una certa difficoltà nella deambulazione. Le attività quotidiane che prevedono l’alzarsi da una sedia, uscire dalla macchina, inginocchiarsi e percorrere distanze a piedi più o meno lunghe diventano più difficili e dolorose da compiere.
Durante la flessione del ginocchio, inoltre, si possono avvertire, soprattutto nelle fasi avanzate della patologia, scrosci e scricchiolii.
Infine, a causa della riduzione della funzione articolare del ginocchio si può assistere ad una globale atrofia muscolare dell’arto affetto, soprattutto a carico del quadricipite femorale.
Quali esami sono utili
La radiografia è l’esame di I livello in caso di sospetto di un’artrosi di ginocchio. In caso di lesioni cartilaginee molto gravi ed artrosi avanzata le superfici articolari saranno ravvicinate tra loro, si noteranno anche delle lesioni dette osteofiti e geodi. Nelle condropatie più lievi questo esame non dà molte informazioni.
La risonanza magnetica è l’esame gold standard per valutare lo stato cartilagineo (soprattutto quando non sono state raccolte sufficienti informazioni con l’RX). Inoltre può informare il medico sullo stato dei restanti tessuti molli articolari: i legamenti, i menischi, la capsula articolare.
Gli esami ematochimici possono essere utili quando lo Specialista Ortopedico voglia escludere cause sistemiche di dolore e infiammazione del ginocchio (ad esempio malattie reumatologiche come l’Artrite Reumatoide).
L’ecografia ci da poche informazioni se non sulla presenza di versamento articolare.
Come si cura
L’obiettivo primario del trattamento conservativo è cercare di risolvere il dolore e migliorare la funzionalità evitando l’intervento chirurgico o tentando di rimandarlo quanto più è possibile.
Non viene mai considerato un trattamento definitivo perché la condropatia è una patologia per definizione degenerativa irreversibile e non può pertanto essere arrestata, ma soltanto rallentata.
Il trattamento conservativo può essere condotto con le seguenti opzioni:
- Calo ponderale: la perdita di peso (anche di pochi chili) può sensibilmente migliorare la sintomatologia dolorosa e ridurre la progressione delle lesioni cartilaginee già presenti.
- Kinesi Terapia: gli esercizi di allungamento, di mobilizzazione e di rinforzo muscolare effettuati insieme ad un fisioterapista possono migliorare considerevolmente la mobilità del ginocchio e ridurre la sensazione di rigidità.
- Terapia fisica a scopo antalgica
- Analgesici e FANS: per la riduzione del dolore, dell’infiammazione e del gonfiore, per periodi di tempo limitati.
- Ghiaccio: utile soprattutto in caso di gonfiore, dolore dopo sforzo fisico e per ridurre l’uso dei farmaci.
- Iniezioni di corticosteroidi: l’iniezione di questi farmaci e di anestetici locali riduce l’infiammazione, e di conseguenza il dolore. Vengono effettuate generalmente 3 iniezioni distanziate tra loro 7 giorni. Da demandare solo alle situazioni di artrosi avanzata e di importante infiammazione .
- Terapia con integratori orali: sono composti da Glucosammina, Collagene tipo II ed altre molecole che compongono fisiologicamente la cartilagine. Possono essere utili nelle fasi iniziali di condropatia per la loro azione antiinfiammatoria e di supporto metabolico, ma devono essere assunti giornalmente e per periodi di tempo prolungati (non inferiori ai 2 mesi)
- Tutori di ginocchio: utili se vi sono gravi instabilità.
- Infiltrazioni con l’Acido Ialuronico (Viscosupplementazione): questa sostanza compone naturalmente il liquido sinoviale e la cartilagine ed ha una funzione strutturale (legando altre molecole chiamate proteoglicani e una notevole quantità di acqua) e lubrificante. Quest’ultima azione è particolarmente importante per distribuire ed ammortizzare meglio i carichi. I pazienti che hanno una condropatia in atto possono avere una riduzione della concentrazione di questa sostanza nell’ambiente articolare, in quanto facilmente distrutta in uno stato infiammatorio, e pertanto possono trovare notevole giovamento da questa opzione terapeutica. L’azione dell’acido Ialuronico non si esplica immediatamente ma ha bisogno di alcuni giorni per essere evidente. Subito dopo l’infiltrazione si consiglia di non fare sforzi fisici. Localmente all’infiltrazione è possibile notare una sensazione di gonfiore, calore e lieve dolore ma questi sintomi tendono a scomparire nell’arco di qualche ora. Si effettuano cicli di infiltrazione con 6 iniezioni distanziate tra loro di 7-10 giorni.
Molti studi recenti hanno dimostrato che l’Acido Ialuronico iniettato stimola il corpo a produrlo fisiologicamente in maggiori quantità. Gli effetti benefici rimangono per diversi mesi dopo un ciclo, ma va ripetuto almeno ogni 12 mesi. Esistono diverse composizioni con pesi molecolari differenti ed effetti differenti. Il medico deciderà quale è la più appriopriata.
- Infiltrazioni con fattori di crescita (PRP): dopo il prelievo di una piccola quantità di sangue opportunamente preparata con la centrifugazione, si possono concentrare fattori di crescita normalmente presenti nel nostro sangue ed iniettarli direttamente all’interno dell’articolazione. Con questa tecnica si cerca di vicariare alla normale assenza di vasi ematici nel tessuto cartilagineo e veicolare queste sostanze endogene che promuovono la formazione di cartilagine fibrosa. Mentre l’azione di questo trattamento è stata ampiamente studiata per le tendinopatie degenerative e nei casi di lesione ossea, l’utilizzo in caso di condropatia del ginocchio e di altre articolazioni è attualmente molto limitato. Non è chiaro ancora il meccanismo d’azione di questo preparato piastrinico ma hanno una buonissima capacità antinfiammatoria quando iniettati.
L’intervento
Molte procedure per ripristinare la cartilagine articolare sono eseguite per via artroscopica. Durante l’artroscopia, il chirurgo pratica due o più piccole incisioni per entrare con l’artroscopio. Spesso però sono necessarie incisioni più grandi, e insieme al danno cartilagineo è necessario affrontare altri problemi associati, come ad esempio rotture meniscali o legamentose e spesso devono essere curati i difetti di asse dell’arto, ad esempio bisognerà eseguire osteotomie del ginocchio per sistemare un varo o un valgo.
Le procedure più conosciute per il ripristino della cartilagine sono:
- Microfratture e nano fratture.
- Trapianto di condrociti autologhi.
- Trapianto Osteocondrale autologo.
- Trapianto Osteocondrale con Allograft.
L’obiettivo delle microfratture è quello di stimolare la crescita di nuova cartilagine articolare creando un nuovo afflusso di sangue. Uno strumento appuntito e tagliente chiamato punteruolo o condropick viene utilizzato per praticare più fori nell’osso della superficie articolare scoperta di cartilagine. I fori dunque sono realizzati nell’osso sotto la cartilagine, chiamato osso subcondrale.
Questa azione crea una risposta di guarigione. Il nuovo afflusso di sangue può raggiungere la superficie articolare, portando con sé nuove cellule che formeranno la nuova cartilagine. Lo svantaggio è che il tessuto che si forma non è cartilagine ialina, cioè vera cartilagine, ma una fibro-cartilagine che in genere non dura moltissimo nel tempo. Il vantaggio è che è una tecnica chirurgica molto semplice, veloce che può essere eseguita in artroscopia e che il neotessuto ha comunque una buona tenuta meccanica.
Negli ultimi anni si stanno utilizzando punte molto più piccole che, si è visto, danno un tessuto più simile a quello nativo (nanofratture).
Le perforazioini, sono una variante più aggraessiva delle microfratture.
La tecnica dell’abrasione (detta anche shaving o pulizia cartilaginea) è simile alla perforazione. Invece di trapani o fili, vengono utilizzati frese ad alta velocità per rimuovere la cartilagine danneggiata e raggiungere l’osso subcondrale.
La tecnica ACI (trapianto condrociti autologhi) è una procedura che viene eseguita in due fasi. In una prima fase vengono prelevate cellule sane di cartilagine dal paziente che poi vengono coltivate in laboratorio e fatte crescere di numero per poi impiantarle in una seconda fase nel difetto della cartilagine. Nella prima fase, il tessuto cartilagineo sano viene prelevato da una zona di non carico dell’articolazione del paziente stesso. Questo passo viene eseguito come procedura artroscopica. Questo pezzettino di tessuto che contiene cellule cartilaginee sane, dette condrociti, viene poi inviato al laboratorio. Ne vengono prelevate le cellule che sono messe in coltura e aumentano di numero per un periodo da 3 a 5 settimane. Dopo questo passaggio viene eseguita una seconda procedura chirurgica a cielo aperto per impiantare le cellule di nuova produzione. Viene preparato il difetto della cartilagine e viene prelevato uno strato di tessuto dalla gamba stessa del paziente, chiamato periostio che poi sarà cucito sopra la zona lesionata. Questo “coperchio” viene sigillato con colla di fibrina. Le cellule di nuova produzione vengono poi iniettate con una speciale siringa nel difetto sotto la copertura periostale.
La tecnica ACI è indicata per i pazienti più giovani che hanno singoli difetti più grandi di 2 cm di diametro. ACI ha il vantaggio di utilizzare cellule proprie del paziente, di creare una cartilagine ialina (una cartilagine normale) ma ha lo svantaggio di richiedere due interventi chirurgici, un’incisione aperta e che necessita di diverse settimane per essere completato con tempi di guarigione lunghi.
Nella tecnica di trapianto osteocondrale autologo, la cartilagine viene semplicemente trasferita da una parte all’altra della stessa articolazione. Il pezzo di tessuto cartilagineo sano (innesto) viene prelevato da una zona di osso fuori dal carico, a forma di cilindro (carotatura). In seguito durante la stessa procedura chirurgica viene pressato ad incastro nella zona del difetto opprtunamente preparata. Ciò lascia una superficie liscia di cartilagine nell’articolazione. Con questa tecnica può essere prelevato un singolo cilindro di cartilagine o più cilindri se il difetto è più grosso o di forma anomala, questa ultima procedura è chiamata mosaicoplastica.
Il trapianto osteocondrale autologo ha lo svantaggio che non può essere utilizzato per difetti della cartilagine di grosse dimensioni. Ha invece il vantaggio che può essere fatto in artroscopia ma soprattutto che viene innestato un tessuto vitale già finito, cioè composto di osso e cartilagine ialina propri del paziente.
Se il difetto di cartilagine è troppo grande per un autotrapianto, allora può essere preso in considerazione un allotrapianto. Parliamo di un innesto di tessuto prelevato da un donatore di organi. Come un autotrapianto, è un blocco di cartilagine e di osso. In laboratorio viene sterilizzato e preparato e viene sottoposto a tutti i test per escludere eventuali trasmissioni di malattie.
Gli allotrapianti in genere sono eseguiti attraverso un’incisione aperta, non in artroscopia. Ha gli stessi vantaggi del trapianto osteocondrale autologo senza avere lo svantaggio del danno causato al sito donatore. Gli svantaggi sono che è una procedura open, e che è difficoltoso da reperire.
L’AMIC è una tecnica in cui viene pulito il sito malato, al suo interno vengono effettuate delle microfratture e viene riempito con PRP e scaffold sintetici i cui bordi restano incollati alla superficie cartilaginea con colla di fibrina. E’ una interessante tecnica che utilizza stimolazione totalmente biologica per portare un neo tessuto molto simile a quello nativo. Viene eseguita in un unico intervento.
Da qualche anno la ricerca ha prodotto tessuti sintetici trabecolati che mimano la struttura della matrice cartilaginea e dell’osso. Questi possono essere impiantati nel difetto cartilagineo con semlicità sia in open che in artroscopia dopo aver effettuato delle microfratture nell’osso scoperto che si vuole ricoprire.
La idea è che dalle microfratture una piccola parte di cellule progenitrici vada ad abitare il trabecolato dello scaffold che poi col tempo diventi cartilagine sana. E’ una procedura interessante che può essere utilizzata anche in difetti più grossi.
Dopo l’intervento
A seconda dell’intervento effettuato, verrà deciso il periodo di divieto di carico (da 3 a 6 settimane) e la possibilità di flessione attiva e passiva che l’articolazione potrà effettuare. Questo dipende sia dalla tecnica chirurgica, che dalla zona sottoposta ad intervento. Normalmente vengono utilizzati particolari campi elettromagnetici che stimolano la guarigione della cartilagine e dell’osso subcondrale. La tonicità muscolare è importante: dopo il primo periodo di immobilità, infatti, saranno i muscoli ad aiutare e sostenere i movimenti delle articolazioni sottoposte ad intervento.
Complicanze
E’ una chirurgia molto complicata e precisa e, anche quando si è fatto tutto bene, molto dipende dalle capacità riparative del nostro organismo. Per questo, una delle complicanze maggiori è proprio il “non attecchimento” del trapianto o la creazione di zone di iper risposta alla stimolazione. E’ chiaro che sono reazioni che danno problemi al paziente.
Quando non riesce un intervento di questo genere bisogna sempre prendere in considerazione una chirurgia maggiore.